Патология прикрепления пуповины к плаценте. Оболочечное прикрепление пуповины Краевое прикрепление пуповины родоразрешение
Пупочный канатик представляет собой орган, который соединяет плод с детским местом. Это своеобразный шнур, состоящий из 1 вены и 2 артерий, скрепленных вместе и защищенных от повреждающего воздействия вартановой студенью. Тяж между матерью и плодом необходим для обеспечения малыша кровью, насыщенной кислородом, питательными веществами, и выведения углекислого газа.
Как пуповина прикрепляется к плаценте
Нормальным вариантом фиксации считается отхождение пуповины от центра детского места. Аномалиями называют боковое, краевое, оболочное прикрепление «шнура». Рассмотреть их лучше всего во 2 триместре с помощью ультразвуковой диагностики, когда плацента находится на передней либо переднебоковой маточной стенке. Когда она локализуется на задней стенке, могут возникнуть трудности с ее определением. Использование цветной допплерографии позволяет распознать точный вариант патологического выхода тяжа к детскому месту.
Рассмотрим несколько видов аномальной фиксации пупочного «шнура»:
- Центральное – в середине внутренней поверхности плаценты. Встречается в 9 из 10 беременностей, считается нормальным вариантом.
- Боковое (эксцентричное) – не в центре, а сбоку от эмбрионального органа, ближе к его краю.
- Краевое – с краю плаценты. Умбиликальные артерии и вена проходят к детскому месту близко к ее периферии.
- Оболочечное (плевистое) – прикрепляется к оболочкам плода, не достигая плаценты. Сосуды пупочного канатика располагаются между оболочками.
Что такое краевое прикрепление пуповины
Краевое отхождение – значит, фиксация не в центральной зоне, а периферической. Умбиликальные артерии и вена входят к детскому месту чересчур близко от самого края. Такая аномалия обычно не грозит нормальному течению беременности или родам, считаясь особенностью конкретного периода вынашивания крохи.
Специалисты утверждают, что краевое отхождение — не показание для проведения кесарева сечения: проводится естественное родоразрешение. Такое прикрепление не увеличивает угрозу появления осложнений у матери или малыша. Однако при попытке медиков выделить послед с помощью потягивания за пупочный канатик может произойти отрыв последнего.
Возможные причины такого состояния
Специалисты считают основной причиной патологического прикрепления первичный дефект имплантации пупочного тяжа, когда он локализуется не на участке трофобласта, формирующего детское место.
Факторами риска аномалии называют:
- Первая беременность;
- Молодой возраст, не превышающий 25 лет.
- Чрезмерная физическая нагрузка в сочетании с вынужденным вертикальным положением тела.
- Акушерские факторы – маловодие, многоводие, вес, положение или предлежание.
Чаще всего аномальная фиксация пуповины встречается одновременно с несколькими вариантами патологии канатика – истинными узлами, неспиральным расположением сосудов.

Оболочечное место прикрепления тяжа между матерью и плодом гораздо фиксируется чаще, когда женщина вынашивает двойню или тройню, или при повторных родах. Нередко такая аномалия сопровождает пороки развития ребенка и органов: врожденная уропатия, атрезия пищевода, пороки сердца, единственная пупочная артерия, трисомия 21 у крохи.
В чем опасность диагноза
Краевой вариант выхода умбиликального тяжа не считают тяжелым состоянием. Врачи обращают внимание на подобную локализацию прикрепления «шнура» в том случае, когда пуповина располагается на расстоянии, не превышающем половины радиуса детского места от края. Такое положение обуславливает развитие акушерских осложнений.
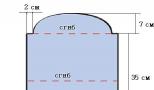
К примеру, радиус плаценты равен 11 см. Если канатик при таком виде не превышает 5,5 см от края, необходим пристальный контроль за состоянием ребенка: существует высокий риск развития кислородного голодания в утробе. С этой целью медицинские работники отслеживают шевеления деток, проводят КТГ не менее 2 раз в неделю весь период гестации.
Гораздо большую угрозу несет оболочечный вариант. Нарушение характерно в большей степени для многоплодной беременности. Сосуды располагаются между оболочек, не покрыты вартановым студнем, а также там хуже развита волокнистая ткань. По этой причине они не могут быть защищенными от повреждения во время родов.
При расположении артерий и вены в нижнем сегменте плодного пузыря разрыв оболочек приводит к кровотечению. Малыш с околоплодными водами сдавливают кровеносные сосуды, приводя к массивной кровопотере у ребенка. Развивается острая гипоксия, а при неоказании своевременной медицинской помощи может наступить гибель плода.
Когда область плодных оболочек проходит над внутренним зевом шейки матки, располагаясь внизу предлежащей части ребенка, выставляется диагноз предлежания сосудов. Это вариант плевистого вида отхождения «шнура». Патология сопровождается излитием околоплодных вод с кровотечением. Требуется проведение экстренного родоразрешения. При рождении малыша с анемией средней или тяжелой степени и гипоксией, сразу после появления на свет переливают препараты крови.
Как протекает беременность
При краевом прикреплении период гестации и последующее родоразрешение чаще всего не сопровождается развитием каких-либо осложнений. При оболочечном варианте во время беременности происходит внутриутробная гипоксия с последующим развитием задержки роста. Возрастает риск наступления преждевременных родов.
При оболочечной фиксации умбиликального канатика повреждение артерий и вены иногда происходит и во время гестации. Это сопровождается кровотечением из половых путей у будущей матери и такими проявлениями, как дефицит кислорода у малыша, учащенное сердцебиение с последующим урежением, приглушение сердечных тонов, отхождение мекония при головном предлежании.
При появлении симптомов немедленно обратитесь за медицинской помощью во избежание развития осложнений со стороны матери и плода.
Особенности родов при оболочечном прикреплении пуповины
Подобная аномалия отхождения канатика сопровождается высоким риском повреждения умбиликальных сосудов с последующим фетальным кровотечением и быстрой гибелью ребенка. Для предупреждения их разрыва и смерти крохи необходимо своевременное распознавание патологического варианта выхода «шнура».
Естественные роды требуют хороших навыков специалиста, постоянного наблюдения за состоянием малыша из-за большого риска смерти матери и крохи. Роды должны быть быстрыми, бережными. Иногда врачу получается прощупать пульсирующие артерии. Доктор вскрывает плодный пузырь в таком месте, чтобы оно было отдалено от сосудистой зоны.

Если произошел разрыв оболочек с сосудами, применяются поворот на ножку и извлечение плода. При нахождении головки в полости или выходе таза используется наложение акушерских щипцов. Указанные пособия могут применяться исключительно когда ребенок живой. Чтобы избежать неблагоприятных последствий специалисты выбирают оперативное вмешательство – кесарево сечение.
Можно ли устранить такую особенность
На многих форумах будущие мамы задаются вопросом: как избавиться от патологического отхождения умбиликального тяжа. Во время гестации устранить аномалию невозможно: она не лечится ни медикаментозно, ни хирургически. Не существует каких-либо упражнений для исправления аномального прикрепления тяжа между матерью и крохой. Главной целью специалиста считается предупреждение разрыва оболочек и последующей гибели малыша при рождении.
Заключение
У некоторых женщин период вынашивания крохи омрачается различными патологиями плаценты или пуповины. Многие из них не влияют на течение беременности и роды, однако в редких случаях появляется реальная угроза здоровья и жизни со стороны матери и ребенка. Речь идет об аномальной фиксации умбиликального «шнура».
Проходя плановые ультразвуковые исследования, врач может обнаружить патологию, а на основании данных выбрать подходящее родоразрешение. Не паникуйте, доверьтесь специалисту: он поможет выносить и родить здорового ребенка.
Аномалии и патологии пуповины включают изменения ее длины, образования узлов, кисты, гематомы, гемангиомы, неправильное развитие сосудов, патологическое прикрепление. Одним из типов такого патологического прикрепления является краевое прикрепление пуповины.
В норме прикрепление пуповины должно быть к центру плаценты. Однако наблюдаются следующие неправильные прикрепления пуповины: оболочечное, расщепленное, центральное, краевое, vasa praevia. К патологическим прикреплениям пуповины относят оболочечное и краевое.
Оболочечное прикрепление подразумевает прикрепление пуповины к плодным оболочкам, находящимся на определенном отдалении от края плаценты, а не непосредственно к плаценте. Причиной такого прикрепления является первичная патология имплантации пуповины. При оболочечном прикреплении увеличивается риск преждевременных родов, возможна задержка роста плода. Также такой вид прикрепления пуповины во время родов нередко приводит к острой (патологическому состоянию, обусловленному недостаточностью кислорода).
Краевое прикрепление пуповины выражается ее прикреплением к периферии плаценты, при этом сосуды пуповины проходят в плаценту достаточно близко к ее краю. При таком патологическом типе прикрепления беременность и роды обычно протекают без осложнений. Клинического внимания требуют лишь случаи, когда локализация пуповины сосредоточена на расстоянии меньшем 1/2 радиуса плаценты от ее края. Такое расположение пуповины обычно создает явную вероятность акушерских осложнений. Чаще подобная аномалия встречается при многоплодной беременности.
Визуализация пуповины при проведении УЗИ не вызывает особых трудностей на разных сроках беременности. Значительные трудности предполагает диагностика патологических прикреплений пуповины, когда плацента находится на задней стенке матки. Уже с середины второго триместра при поперечном и продольном сканировании сосуды пуповины четко идентифицируются. Тщательное сканирование пупочного канатика позволяет выявить его винтообразное скручивание, при этом количество витков может варьироваться от 10 до 25. Отсутствие винтообразного скручивания расценивается как эхографический признак хромосомных отклонений.
Ультразвуковая оценка пуповины включает в себя изучение мест прикрепления пуповины к плаценте, к передней брюшной стенке плода, количества сосудов пуповины, патологических видоизменений пуповины. Наличие любой из аномалий пуповины влияет на увеличение роста перинатальных осложнений. Не все виды аномалий являются угрозой состоянию плода, но являются своеобразными маркерами других патологий.
Пренатальная диагностика многих аномальных форм возможна при УЗИ, также дородовая диагностика позволяет составить прогноз течения родов.
Краевое прикрепление пуповины к плаценте — это относительно редкий повод для переживаний будущей мамы. Однако такая аномалия фиксации пупочного канатика в некоторых случаях (особенно если осложняется другими проблемами) может стать причиной обильного кровотечения в родах и гибели плода. Чтобы снизить риски, беременной женщине могут порекомендовать родоразрешение путем кесарева сечения.
Наблюдение беременности
Залогом удачного вынашивания ребенка является регулярное наблюдение в женской консультации. В необходимые сроки доктор направит беременную женщину на анализы и другие диагностические процедуры, проведет дополнительные исследования при наличии показаний или при подозрении патологии.
Среди множества возможных осложнений гестации выделяются аномалии прикрепления пупочного канатика к плаценте. На ранних сроках такие патологии не выявляются, но на поздних могут повлиять на тактику ведения родов или ухудшить состояние ребенка.

Диагностика аномалий прикрепления обычно проводится во втором триместре беременности при условии расположения плаценты на передней или боковой стенках матки, хотя рассмотреть пуповину можно на более ранних сроках. Если плацента расположилась по задней стенке или у женщины маловодие, то диагностика аномалий крепления пупочного канатика вызывает затруднения. Основная диагностическая процедура — ультразвуковая диагностика. УЗИ проводится в рамках первого и второго скринингов, в третьем триместре беременности, а также при наличии показаний.
Что такое скрининг при беременности? Это комплекс исследований, которые проводятся для выявления группы беременных женщин с возможными пороками развития плода. Скрининг включает в себя биохимический анализ крови и УЗИ. Это достаточно проверенные и надежные диагностические методы, однако, необходимость проведения скрининга все еще вызывает множество споров (в основном среди самих будущих мам).
Прикрепление пуповины
Пуповина, или пупочный канатик, представляет собой «шнур» из трех сосудов: двух артерий и одной вены. По вене к плоду попадает кровь, обогащенная кислородом и питательными веществами, а по артериям течет кровь, которая переносит углекислый газ. После рождения пуповина со стороны ребенка пережимается зажимом и обрезается, а на ее месте остается отросток и пупочная ранка. Отросток отпадает в течение четырех-пяти дней, а ранка постепенно заживает.

Как пуповина прикрепляется к плаценте со стороны матери? В девяти из десяти беременностей канатик крепится к середине плаценты. Это считается нормой. Отхождение пуповины от центра детского места рассматривается как особенность фиксации. К аномалиям прикрепления относятся оболочечное, боковое и краевое прикрепление пуповины к плаценте.
Аномалии прикрепления
Оболочечное прикрепление характеризуется прикреплением не к плацентарной ткани, а к мембране. При этом сосуды на некотором участке оказываются не защищенными, что создает риск их повреждения и кровотечения при разрыве оболочек. Кроме опасности интенсивного кровотечения в родах, некоторые врачи утверждают, что такая патология повышает риск возникновения внутриутробной задержки развития плода.
Подобное осложнение встречается только в 1,1 % одноплодных беременностей, а при двойнях и тройнях встречается чаще — в 8,7 % случаях. Аномалия может сопровождаться пороками развития плода в 6-9 % случаев, особенно дефектами межпредсердной и межжелудочковой перегородок сердца, артрезией пищевода, врожденными уропатиями. Бывает, что в пуповине только одна артерия или есть добавочные доли плаценты. Оболочечное прикрепление описано при трисомии 21 (синдром Дауна) у плода.

Заподозрить опасные диагнозы врачи могут на плановом скрининге первого и второго триместров, которые проводятся соответственно на 11-13 неделях, на 18-21 неделях, а также на УЗИ третьего триместра (что такое скрининг при беременности описано выше).
В случае повышенного риска женщине рекомендуются дополнительные методы диагностики патологий: пункция пуповины (кордоцентез), электро- и фонокардиография плода, кардиотокография плода, допплерография, биофизический профиль, амниоскопия (изучение состояния околоплодных вод и плода), аминоцентез (пункция амниотической жидкости) и так далее.
Краевое прикрепление пуповины
К плаценте пуповина может прикрепляться сбоку, ближе к краю. Так, фиксация отмечается не в центральной зоне, а в периферической. Артерии и вена входят слишком близко к самому краю. Обычно такая аномалия не грозит нормальному течению беременности и родов. Краевое прикрепление считается особенностью конкретного периода вынашивания плода.
Если диагностировано краевое прикрепление пуповины к плаценте, что делать? Врачи-гинекологи утверждают, что такая патология не угрожает развитию плода и нормальному течению беременности, а также не является показанием к кесареву сечению, то есть проводится естественное родоразрешение. Единственная важная особенность: при попытках медицинского персонала отделить послед в третьем периоде родов путем потягивания за пупочный канатик может произойти отрыв пуповины, что грозит кровотечением и требует ручного удаления плаценты из полости матки.

Причины такого состояния
Краевое прикрепление пуповины в плаценте возникает в следствие первичного дефекта имплантации пупочного тяжа, когда он локализуется на участке, формирующем детское место. Среди факторов риска выделяют:
- возраст матери младше 25 лет;
- чрезмерную физическую нагрузку;
- первую беременность;
- некоторые акушерские факторы (многоводие или маловодие, положение или предлежание плода, вес).
Часто аномальное прикрепление сопровождается другими вариантами патологии — неспиральным расположением узлов, истинными узлами.
Опасность диагноза
Чем грозит краевое прикрепление пуповины к плаценте? Подобная аномалия, в большинстве случаев, не является тяжелым состоянием. Врачи обращают особое внимание на локализацию, если пуповина слишком короткая или слишком длинная, потому что это создает дополнительный риск развития различных акушерских осложнений. Кроме того, важно, насколько близко к краю прикрепляется канатик. Если слишком близко, то есть риск кислородного голодания. Обычно с таким диагнозом проводится КТГ дважды в неделю весь период беременности, чтобы вовремя определить возможное недомогание плода.
Как протекает беременность
Краевое прикрепление пуповины к плаценте редко сопровождается осложнениями. В небольшом количестве случаев есть риск внутриутробной гипоксии плода, задержки развития, преждевременных родов. Гораздо опаснее оболочечное прикрепление. При этом возможно повреждение сосудов пуповины во время беременности. Это сопровождается выделением крови из половых путей матери, учащенным сердцебиением плода с последующим снижением частоты, приглушением тонов сердца и другими проявлениями недостатка кислорода у ребенка.

Особенности родов
При краевом прикреплении во время родов возможно повреждение сосудов с последующим кровотечением, которое создает опасность для жизни ребенка. Для предупреждения осложнений в процессе родоразрешения необходимо своевременное распознавание выхода пуповины. Роды должны быть бережными и быстрыми, плодный пузырь следует вскрывать в таком месте, которое будет отдалено от сосудистой зоны. Врач может пустить женщину в естественные роды, но это требует хороших навыков медицинского персонала, а также постоянного наблюдения за состоянием матери и ребенка.
Если в ходе родов произошел разрыв сосудов, то ребенка поворачивают на ножку и извлекают. Если головка плода уже находится в полости или на выходе из таза, то применяется наложение акушерских щипцов. Эти методы могут применяться, если ребенок жив.
Нередко (а особенно при наличии дополнительных медицинских показаний) врачи рекомендуют женщине с краевым прикреплением пуповины к плаценте плановое кесарево сечение. Операция позволяет избежать негативных последствий, которые могут возникнуть в естественных родах.
Устранение особенности
Будущие мамы интересуются не только тем, что такое краевое прикрепление пуповины, но способами устранения данной особенности, чтобы в родах было меньше рисков. Но во время беременности устранить аномалию невозможно. Не существует ни медикаментозного, ни хирургического лечения. Никакие физические упражнения не исправят неправильное прикрепление канатика между матерью и плодом. Главной целью наблюдения является предупреждение разрыва оболочек сосудов и последующей гибели ребенка в родах.

Короткое заключение
Определенное количество беременностей осложняются различными патологиями пуповины или плаценты, к одному из которых и относятся аномалии прикрепления. Многие из подобных аномалий никак не влияют на период гестации и роды, но в отдельных случаях появляется серьезная угроза здоровью и жизни матери или ребенка. Врач может обнаружить патологию при плановом ультразвуковом исследовании. На основании полученных данных выбирается наиболее подходящий способ родоразрешения. Будущей маме необходимо постараться поменьше нервничать. Нужно обязательно доверять специалистам, которые помогут выносить и родить ребенка.
Хотя оболочечное прикрепление пуповины и не имеет ничего общего с ее выпадением, тем не менее по характеру неблагоприятного влияния на плод эти два вида акушерской патологии так близки, что представляется полезным осветить и эту особенность. Оболочечное прикрепление пуповины относится к аномалиям развития последа. При нормальном внутриутробном развитии и оболочек плацентарный конец пуповины располагается в центре . Однако существуют и некоторые варианты ее расположения. Нередко соединена с плацентой эксцентрично, а в некоторых случаях она не достигает совсем плаценты. В последнем случае к плаценте подходят только пупочные сосуды.
Известно, что пуповина содержит особую ткань, получившую название вартонева студня, которая защищает от травмы пупочные сосуды. Если пуповина прикреплена не непосредственно к плаценте, а входит в оболочки, то на некотором протяжении сосуды, проходящие от пуповины к плаценте, лишены этой защиты. На рис. 67, 68, 69, 70 и 71 показано нормальное прикрепление пуповины и некоторые варианты оболочечного.
Рис. 67. Нормальное прикрепление пуповины к плаценте.

Рис. 68. Краевое прикрепление пуповины.

Рис. 69. Плацента с добавочной долей. Сосуды частично проходят в оболочках (а).

Рис. 70. Оболочечное прикрепление пуповины.
1 - пуповина; 2 - оболочки; 3 - пупочные артерии; 4 - плацента; 5 - пупочная вена.

Рис. 71. Схематическое изображение разрыва сосудов, проходящих в оболочках.
1 - пуповина; 2 - оболочки; 3 - пупочные артерии; 4 - пупочная вена; 5 - место разрыва сосуда, проходящего в оболочках; 6 - разрыв оболочек.

Рис. 72. Оболочечное прикрепление пуповины. Место прикрепления пуповины в оболочках находится против плаценты.
1 - пуповина; 2 - пупочные сосуды; 3 - оболочки; 4 - плодовая поверхность последа; 5 - края разорванных оболочек; 6 - плацента; 7 - оболочки.
Такое обол очечное прикрепление пуповины называется insertio velamentosa. Нетрудно представить, что произойдет, если при оболочечном прикреплении пуповины сосуды, расположенные в оболочках, попадут в разрыв при вскрытии плодного пузыря. В момент разрыва плодного пузыря может произойти разрыв и сосудов. Возникшее из пупочных сосудов кровотечение очень быстро приводит к гибели плода.
Что следует предпринять при обнаружении указанной патологии? Если открытие зева окажется небольшим, то следует стремиться к сохранению целости плодного пузыря. С этой целью может быть использован кольпейринтер. При полном раскрытии зева необходимо осторожно в стороне от сосудов вскрыть плодный пузырь (рис. 72) и ускорить родоразрешение. В некоторых случаях родоразрешение может быть осуществлено при помощи .
Сегодня о беременности многие мамочки знают ни в пример больше, чем знали наши родители. Поэтому многие женщины во время беременности переживают по поводу состояния своего здоровья, и очень сильно волнуются, если врач говорит о состоянии такого важного при беременности органа, как плацента. Этот орган выполняет важнейшие функции, и без него невозможно вынашивание беременности в принципе.
Отклонения в строении или функционировании плаценты могут грозить осложнениями для матери или плода, и нужно своевременно предпринимать определенные меры, чтобы все исправить. Но что же может произойти с плацентой, и чем это может быть опасно? Давайте вместе разбираться.
Что такое плацента?
Сам термин «плацента» происходит из греческого языка и переводится простым словом «лепешка». Действительно, по внешнему виду плацента напоминает большую и объемную лепешку с отходящим от нее «хвостиком» в виде пуповины. Но эта лепешка имеет крайне важное значение для каждой женщины, вынашивающей малыша, именно за счет существования плаценты возможно выносить и нормально родить ребенка.
По строению плацента, или, как по-другому ее могут называть в литературе, «детское место», является сложным органом. Начало ее формирования приходится на момент имплантации зародыша в стенку матки (с момента прикрепления зародыша к одной из стенок матки).
Как устроена плацента?
Основной частью плаценты являются особые ворсины, которые разветвляются в ней и формируются с начала беременности, напоминая ветви многовековых деревьев. Внутри ворсин циркулирует кровь малыша, а наружи ворсины активно омываются поступающей от матери кровью. То есть плацента сочетает в себе сразу две системы кровообращения - материнскую со стороны матки, и плодовую, со стороны околоплодных оболочек и малыша. Согласно этому различаются и стороны плаценты - гладкая, покрытая оболочками, с отходящей пуповиной - со стороны плода, и неровная дольчатая - со стороны матери.
Что такое плацентарный барьер?
Именно в области ворсин происходит активный и постоянный обмен веществами между малышом и его мамой. Из материнской крови к плоду поступает кислород и все необходимые питательные вещества для роста и развития, а малыш отдает матери продукты обмена веществ и углекислый газ, которые мама выводит из организма за двоих. И самое важное в том, что кровь матери и плода ни в какой части плаценты не смешивается. Две сосудистые системы - плода и матери - разделены уникальной мембраной, которая способна избирательно пропускать одни вещества, и задерживать другие, вредные вещества. Эта мембрана называется плацентарным барьером.
Постепенно формируясь и развиваясь вместе с плодом, плацента начинает полноценно функционировать примерно к двенадцати неделям беременности. Плацентой задерживается проникающие в материнскую кровь бактерии и вирусы, особые материнские антитела, которые могут вырабатываться при наличии резус-конфликта, но при этом плацента легко пропускает необходимые ребенку питательные вещества и кислород. Плацентарный барьер имеет свойство особой избирательности, разные вещества, поступающие с разных сторон плацентарного барьера, в разной степени проникают сквозь мембрану. Так, многие минералы от матери активно проникают к плоду, а вот от плода к матери практически не проникают. И также многие токсичные вещества от малыша активно проникают к матери, а от нее назад - практически не проходят.

Гормональная функция плаценты
Помимо выделительной функции, осуществления дыхания плода (так как плацента временно заменяет малышу легкие), и многих других функций, у плаценты имеется еще одна функция, важная для беременности в целом - гормональная. Плацента с началом своего полноценного функционирования, может вырабатывать до 15 различных гормонов, которые выполняют различные функции во время вынашивания малыша. Самыми первыми из них являются половые функции, которые помогают в сохранении и пролонгировании беременности. Поэтому гинекологи при угрозе прерывания беременности в раннем сроке всегда ждут 12-14 недель, помогая в ранние недели беременности гормонами извне (дюфастон или утрожестан). Затем плацента начинает активно работать и угроза пропадает.
Функции плаценты настолько велики, что в начальных этапах плацента растет и развивается даже скорее, чем растет ваш малыш. И это неспроста, плод к сроку 12 недель весит около 5 граммов, а плацента составляет до 30 граммов, к концу же беременности, на момент родов размеры плаценты будут составлять около 15-18 см, а толщину имеет до 3 см, при весе около 500-600 граммов.
Пуповина
Плацента со стороны плода соединена с малышом особым прочным канатиком - пуповиной, внутри которой проходят две артерии и одна вена. Пуповина может прикрепляться к плаценте несколькими способами. Первым и самым распространенным является центральное прикрепление пуповины, но может также встречаться боковое или краевое крепление пуповины. От способа крепления функции пуповины никак не страдают. Совсем редким вариантом прикрепления пуповины может быть крепление не к самой плаценте, а к ее плодным оболочкам, и такой тип прикрепления называют оболочечным.
Проблемы с плацентой
Чаще всего система плаценты и пуповины работает слаженно и снабжает малыша кислородом и питанием. Но иногда в плаценте могут возникать сбои из-за воздействия различных факторов - внешних или внутренних. Случаются разного рода нарушения в развитии или проблемы с функционированием плаценты. Такие изменения плаценты не проходят для матери и плода незамеченными, зачастую проблемы с плацентой могут иметь тяжелые последствия. Мы с вами поговорим об основных отклонениях в развитии и функционировании плаценты и способах их выявления и лечения.
Гипоплазия плаценты
Уменьшение размеров или утоньшение плаценты на медицинском языке носит название «гипоплазия плаценты». Этого диагноза не стоит пугаться, т.к. он встречается достаточно часто. На плод влияет только существенное уменьшение диаметра и толщины плаценты.
Существенно уменьшенная плацента, маленькое детское место, встречается нечасто. Такой диагноз ставится, если уменьшение размеров существенно по сравнению с нижней границей нормы для размера плаценты в данном сроке беременности. Причины этого вида патологии пока не выяснены, но по данным статистики, обычно маленькая плацента сопряжена с развитием тяжелых генетических отклонений у плода.
Хотелось бы сразу сделать оговорку, что диагноз «гипоплазия плаценты» не ставится по данным одного УЗИ, он может быть выставлен только в результате длительного наблюдения за беременной. Кроме того, всегда стоит помнить и о том, что могут существовать индивидуальные отклонения размеров плаценты от стандартных, общепринятых нормальных величин, которые не будут считаться патологией для каждой конкретной беременной женщины в каждую ее беременность. Так, для маленькой и субтильной женщины плацента по размерам должна быть меньше, чем для крупной и рослой. Кроме того, нет стопроцентного доказательства зависимости гипоплазии плаценты и наличия генетических нарушений у плода. Но при постановке диагноза «гипоплазия плаценты», родителям будет рекомендовано прохождение медико-генетического консультирования.
В течение беременности может происходить вторичное уменьшение плаценты по размерам, которое может быть связано с воздействием различных неблагоприятных факторов во время вынашивания малыша. Это могут быть хронические стрессы или голодание, употребление алкоголя или курение, наркомания. Также причинами недоразвития плаценты во время беременности могут стать гипертония у матери, резкое обострение хронической патологии, или развитие во время беременности некоторых острых инфекций. Но на первых местах при недоразвитии плаценты стоит гестоз с развитием сильных отеков, повышенным давлением и появлением белка в моче.
Случаются изменения в толщине плаценты. Истонченной считается плацента, которая имеет недостаточную массу при вполне нормальных для ее сроков размерах. Зачастую такие тонкие плаценты встречаются при врожденных пороках плода, и дети рождаются с проявлениями , что дает серьезные проблемы со здоровьем новорожденного. Но в отличие от первично гипоплазированной плаценты такие дети не ассоциируются с рисками развития слабоумия.
Иногда образуется пленчатая плацента - она очень широкая и очень тонкая, имеет размеры до 40 см в диаметре, практически в два раза больше, чем в норме. Обычно причиной развития подобной проблемы является хронический воспалительный процесс в эндометрии, что приводит к дистрофии (истощению) эндометрия.
Гиперплазия плаценты
В противоположность этому случается вариант очень большой, гигантской плаценты, которая обычно возникает в случае тяжелого течения диабета беременных. Увеличение (гиперплазия) плаценты встречается также при таких заболеваниях беременных женщин, как токсоплазмоз или сифилис, но бывает это нечасто. Увеличение размеров плаценты может быть результатом патологии почек у будущего малыша, при наличии , когда эритроциты плода с резус-белком начинают атаковать антитела матери. Плацента может значительно увеличиваться в случае тромбоза ее сосудов, если один из сосудиков будет закупорен, а также при патологических разрастаниях мелких сосудов внутри ворсинок.
Увеличение толщины плаценты больше нормы может связано с ее преждевременным старением. Утолщение плаценты также вызывается такими патологиями, как резус-конфликт, водянка плода, сахарный диабет беременной, гестоз, перенесенные в период беременности вирусные или инфекционные заболевания, отслойка плаценты. Утолщение плаценты является нормой при многоплодной беременности.
В первом и втором триместрах увеличение плаценты обычно говорит о перенесенном вирусном заболевании (или скрытом носительстве вируса). В этом случае плацента разрастается, чтобы предотвратить заболевание плода.
Быстрый рост плаценты приводит к ее преждевременному созреванию, и следовательно, старению. Структура плаценты становится дольчатой, на ее поверхности образуются кальцификаты, и плацента постепенно перестает обеспечивать плод необходимым количеством кислорода и питательных веществ. Страдает и гормональная функция плаценты, что приводит к преждевременным родам.
Лечение гиперплазии плаценты обычно состоит в тщательном наблюдении за состоянием плода.
Чем опасно изменение размеров плаценты?
Почему врачи так беспокоятся о значительном изменении плаценты в размерах? Обычно в случае изменения размеров плаценты может развиваться и функциональная недостаточность в работе плаценты, то есть будет формироваться так называемая фето-плацентарная недостаточность (ФПН), проблемы с поставкой кислорода и питания к плоду. Наличие ФПН может означать, что плацента не может полноценно справляться с возложенными на нее задачами, и ребенок испытывает хронический дефицит кислорода и поставки питательных веществ для роста. При этом проблемы могут нарастать снежным комом, организм ребенка будет страдать от недостатка питательных веществ, как результат - начнет отставать в развитии и будет формироваться ЗВУР (задержка внутриутробного развития у плода) или синдром задержки роста плода (СЗРП).
Чтобы подобного не происходило, лучше всего заранее заниматься профилактикой подобных состояний, лечением хронической патологии еще до наступления беременности, чтобы не случилось обострений во время вынашивания. В период беременности важно контролировать артериальное давление, уровень глюкозы крови и максимально оградить беременную от любых инфекционных заболеваний. Также необходимо полноценное питание с достаточным количеством белков и витаминов.
При постановке диагноза «гипоплазия плаценты» или «гиперплазия плаценты» требуется в первую очередь тщательное наблюдение за течением беременности и состоянием плода. Вылечить или исправить плаценту нельзя, но существует ряд препаратов, назначаемых врачом с целью помочь плаценте осуществлять свои функции.
В лечении формирующейся фето-плацентарной недостаточности применяют особые препараты - трентал, актовегин или курантил, которые способны улучшать кровообращение в системе плаценты как со стороны матери, так и плода. Кроме этих лекарств могут быть назначены внутривенные инфузии препаратов - реополиглюкина с глюкозой и аскорбиновой кислотой, солевыми растворами. Развитие ФПН может иметь разную степень тяжести и при ней нельзя заниматься самолечением, это может привести к потере ребенка. Поэтому необходимо соблюдать все назначения акушера-гинеколога.
Изменения в строении плаценты
Нормальная плацента имеет дольчатое строение, она разделена примерно на 15-20 долек равного размера и объема. Каждая из долек формируется из ворсин и особой ткани, которая находится между ними, а сами дольки отделены друг от друга перегородками, однако, не полными. Если происходят изменения в формировании плаценты, могут возникать новые варианты строения долек. Так, плацента может быть двухдольной, состоящей из двух равных частей, которые связаны межу собой особой плацентарной тканью, может формироваться также двойная или тройная плацента, к одной из частей будет присоединена пуповина. Также у обычной плаценты может быть сформирована небольшая добавочная долька. Еще реже может возникать так называемая «окончатая» плацента, у которой есть участки, покрытые оболочкой и напоминающие окошки.
Причин для подобных отклонений в строении плаценты может быть множество. Чаще всего это генетически заложенное строение, либо следствие проблем со слизистой матки. Профилактикой подобных проблем с плацентой может быть активное лечение воспалительных процессов в полости матки еще до беременности, в период планирования. Хотя отклонения в строении плаценты не столь сильно влияют на ребенка при беременности, и практически никогда не влияют на его развитие. А вот в родах такая плацента может причинить много хлопот врачам - такая плацента может очень трудно отделяться от стенки матки после рождения крохи. В некоторых случаях отделение плаценты требует ручного контроля матки под наркозом. Лечения аномального строения плаценты при беременности не требуется, но вот в родах нужно обязательно напомнить об этом врачу, чтобы все части плаценты были рождены, и не осталось кусочков плаценты в матке. Это опасно кровотечениями и инфекцией.
Степень зрелости плаценты
Плацента в процессе своего существования проходит четыре последовательных стадии созревания:
Степень зрелости плаценты 0 - в норме длится до 27-30 недели. Иногда на данных сроках беременности отмечается 1 степень зрелости плаценты, что может быть вызвано курением или употреблением алкоголя во время беременности, а также перенесенной инфекцией.
Степень зрелости плаценты 1 - с 30 по 34 неделю беременности. В этот период плацента перестает расти, ее ткани утолщаются. Это ответственный период, когда любые отклонения могут представлять опасность для здоровья плода.
Степень зрелости плаценты 2 - длится с 34 по 39 неделю беременности. Это стабильный период, когда некоторое опережение зрелости плаценты не должно вызывать опасений.
Степень зрелости плаценты 3 - в норме может диагностироваться, начиная с 37 недели беременности. Это стадия естественного старения плаценты, но если она сочетается с гипоксией плода, то врач может рекомендовать провести кесарево сечение.
Нарушения в созревании плаценты
Для каждой стадии формирования плаценты существуют нормальные сроки в неделях беременности. Слишком быстрое, либо замедленное прохождение плацентой определенных стадий является отклонением. Процесс преждевременного (ускоренного) созревания плаценты бывает равномерным и неравномерным. Обычно с равномерным преждевременным старением плаценты сталкиваются будущие мамы с дефицитом веса. Поэтому, важно помнить о том, что беременность - это не время для соблюдения различных диет, поскольку их последствиями могут стать преждевременные роды и рождение слабенького малыша. Неравномерно созревать плацента будет при проблемах с кровообращением в некоторых своих зонах. Обычно такие осложнения возникают у женщин с лишним весом, при длительном позднем токсикозе беременности. Неравномерное созревание плаценты чаще возникает при повторных беременностях.
Лечение, как и при фето-плацентарной недостаточности, направлено на улучшение кровообращения и обмена веществ в плаценте. Для профилактики преждевременного старения плаценты необходимо проводить мероприятия по предупреждению патологий и гестозов.
А вот задержки в созревании плаценты возникают намного реже, и наиболее распространенными причинами этого могут являться наличие сахарного диабета у беременной, употребление алкоголя и курение. Поэтому, стоит отказаться от вредных привычек во время вынашивания малыша.
Кальцинаты плаценты
Нормальная плацента имеет губчатое строение, но к концу беременности некоторые ее зоны могут каменеть, такие участки называются петрификатами или кальцинатами плаценты. Отвердевшие участки плаценты не способны выполнять свои функции, но обычно оставшиеся части плаценты отлично справляются с возложенной на них задачей. Как правило, кальцинаты возникают при преждевременном старении плаценты или перенашивании беременности. Врач будет в таких случаях подробно следить за беременной, чтобы исключать развитие гипоксии плода. Но обычно такая плацента вполне нормально функционирует.
Низкое прикрепление и предлежание плаценты
В идеале плацента должна располагаться в верхней части матки. Но существует ряд факторов, которые препятствуют нормальному расположению плаценты в полости матки. Это могут быть миомы матки, опухоли стенки матки, пороки ее развития, множество беременностей в прошлом, воспалительные процессы в матке или аборты.
Требует более внимательного наблюдения. Обычно в течение беременности она имеет тенденцию подниматься. В этом случае препятствий для естественных родов не будет. Но случается, что край плаценты, ее часть или целиком вся плацента перекрывает внутренний зев матки. При частичном или полном перекрытии плацентой зева матки естественные роды невозможны. Обычно при аномальном расположении плаценты проводят кесарево сечение. Такие неправильные положения плаценты называют неполным и полным предлежанием плаценты.
На протяжении беременности у женщины с могут возникать кровотечения из половых путей, что приводит к возникновению анемии, гипоксии плода. Наиболее опасна частичная или полная отслойка плаценты, которая ведет к гибели плода и угрозе для жизни матери. , в том числе и сексуальный, нельзя заниматься физическими упражнениями, купаться в бассейне, много гулять и работать.

Что такое отслойка плаценты?
Что же такое преждевременная отслойка плаценты? Это состояние, когда плацента (нормально или аномально расположенная) покидает место своего крепления ранее положенного ей срока, то есть . При отслойке плаценты для спасения жизни матери и плода необходима экстренная операция кесарева сечения. Если плацента отслоилась на незначительных участках, то врачи пытаются остановить этот процесс, сохраняя беременность. Но даже при незначительной отслойке плаценты и небольшом кровотечении опасность повторных эпизодов отслойки сохраняется вплоть до родов, и женщину тщательно наблюдают.
Причинами отслойки плаценты могут стать травмы или удары в живот, наличие хронических патологий у женщины, что приводит к проблемам с кровообращением, дефектам в формировании плаценты. Преждевременную отслойку плаценты могут вызвать осложнения во время беременности - чаще всего гестозы с повышением давления, белком в моче и отеками, при которых страдают все органы и системы матери и плода. Важно помнить, что преждевременная отслойка плаценты - это опаснейшее осложнение беременности!

Отслойка плаценты
Рис. 1 - полное предлежание плаценты;
Рис. 2 - краевое предлежание плаценты;
Рис. 3 - частичное предлежание плаценты
1 - цервикальный канал; 2 - плацента; 3 - пуповина; 4 - плодный пузырь
Плотное прикрепление и приращение плаценты
Порой возникают аномалии не только места, но и способа прикрепления плаценты к стенке матки. Очень опасной и серьезной патологией является приращение плаценты, при котором ворсинки плаценты крепятся не только к эндометрию (внутреннему слою матки, который в родах отслаивается), но и прорастают вглубь тканей матки, в ее мышечный слой.
Выделяют три степени тяжести приращения плаценты, в зависимости от глубины прорастания ворсинок. При самой тяжелой, третьей степени, ворсины прорастают матку на всю ее толщину и могут приводить даже к разрыву матки. Причиной приращения плаценты становится неполноценность эндометрия из-за врожденных дефектов матки или приобретенных проблем.
Основными факторами риска приращения плаценты являются частые аборты, кесаревы сечения, миомы, а также внутриматочные инфекции, пороки развития матки. Определенную роль может играть и низкая плацентация, так как в области нижних сегментов прорастание ворсин в более глубокие слои матки более вероятно.
При истинном приращении плаценты в подавляющем большинстве случаев требуется удаление матки с приросшей плацентой.
Более легкий случай - плотное прикрепление плаценты, от приращения отличающейся глубиной проникновения ворсинок. Плотное прикрепление случается при низком расположении плаценты или ее предлежании. Основной сложностью при таком прикреплении плаценты является задержка в ее рождении или полная невозможность самостоятельного отхождения последа в третий период родов. При плотном прикреплении прибегают к ручному отделению плаценты под наркозом.
Болезни плаценты
Плацента, как любой орган, может болеть. Она может подвергаться инфицирванию, в ней могут развиваться инфаркты (участки, лишенные кровообращения), внутри сосудов плаценты могут образовываться тромбы, и сама плацента может подвергаться даже опухолевым перерождениям. Но такое, к счастью, бывает нечасто.
Инфекционное поражение тканей плаценты (плацентит), вызывается различными микробами, которые могут проникать в плаценту различными способами. Так, они могут быть принесены с током крови, проникнуть из маточных труб, восходящим путем из влагалища, либо из полости матки. Процесс воспаления может быть распространен на всю толщу плаценты или протекать в отдельных ее участках. При этом лечение должно быть специфическим, и зависит оно от вида возбудителя. Из всех возможных препаратов будет выбран тот, который допустим у беременных в данном сроке. А с целью профилактики до беременности необходимо проводить полноценную терапию хронических инфекций, особенно в области половых путей.
Инфаркт плаценты обычно развивается, как и любой другой, в результате длительной ишемии (спазм сосудов плаценты), и тогда участки плаценты, которые получают кровь от этих сосудов, в результате дефицита кислорода погибают. Обычно инфаркты в плаценте возникают в результате тяжелого протекания гестоза или при развитии гипертонической болезни беременной. Плацентит и инфаркт плаценты могут вызывать ФПН и проблемы с развитием плода.
Иногда в результате воспаления или повреждения сосудистой стенки, при нарушении вязкости крови или при резких движениях плода внутри плаценты образуются тромбы. Но мелкие тромбы никак не влияют на течение беременности.